Kevin MAHE – Hôpital Henri-Mondor, Créteil
C’est par une présentation de A. Sauvanet, chirurgien spécialiste du pancréas à l’hôpital Beaujon, que les nouvelles recommandations nous sont présentées : le but est de « gagner du temps, car le temps c’est la survie », dans un cancer qui va vite. Celles-ci, s’appuyant sur une liste exhaustive de 63 questions, concernent les éléments dont on a l’habitude : diagnostic précoce, diagnostic d’extension ainsi que traitement de l’ictère.
Pour M-P. Vullierme, radiologue viscérale, la pierre angulaire reste évidemment le scanner préthérapeutique, mais quand et comment le réaliser ? Évidemment, le plus rapidement possible, mais également sans induire de sur-traitement ou d’anxiété inutile chez des patients demandeurs de réponses rapides mais précises. N’oublions pas la clinique, avec de façon spécifique dans ce cancer, le diabète nu après 50 ans, qui est un facteur de risque de 6 à 8 de découverte de cancer du pancréas dans les 3 ans, et qui est donc l’objet de recommandations spécifiques de dépistage. D’autres facteurs de risque sont décrits, comme les pancréatites chroniques, les CaPaFa (ou Cancer Pancréatique Familial, pour les non-initiés)... Le dépistage des patients à risque repose principalement sur l’échoendoscopie et l’IRM.
Notre rôle est de réaliser un examen dans les règles de l’art pour diagnostiquer cette pathologie, et d’en faire un bilan exhaustif. Ces règles sont maintenant bien connues, avec quelques points particulièrement importants à garder en tête : ingestion de 2-3 verres d’eau avant l’examen (afin de « dégager » localement les structures anatomiques), champ d’acquisition couvrant le foie et le pancréas et donc l’origine du tronc cœliaque et de l’artère mésentérique supérieure, utilisation d’une quantité d’iode importante (sans précision quantitative précise, le tout étant de ne pas être radin), avant tout geste endoscopique (qui entraîne une densification de la graisse par réaction péripancréatique et donc rendant l’analyse locale moins pertinente) et la nécessité de stocker les données sur CD contenant les coupes fines pancréatiques.
L’IRM trouve sa place dans la recherche de lésions secondaires hépatiques, et est à réaliser uniquement en préopératoire ; le TEP-FDG s’utilise dans la recherche de métastases extra-hépatiques et dans l’évaluation post-thérapeutique.
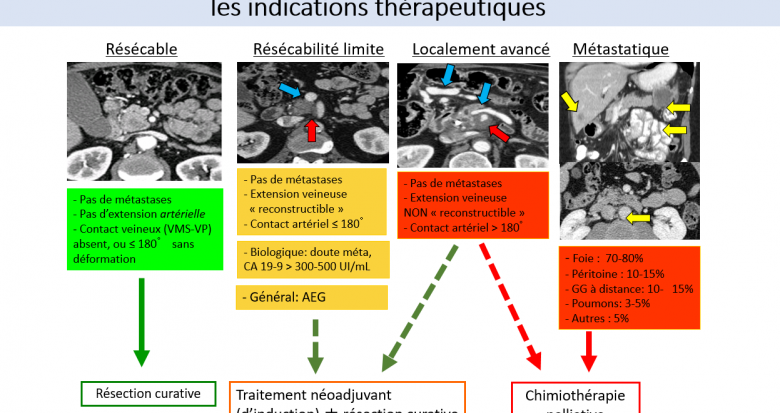
La discussion continue ensuite avec le retour du chirurgien, qui insiste sur la perte de chance de la laparotomie non thérapeutique (celle qui s’arrête prématurément pour diagnostic peropératoire de non résécabilité) à l’origine d’un retard évident à débuter la chimiothérapie, et qui s’oppose à la laparoscopie de pré-évaluation lors de doute sur le staging. On nous rappelle également que le dépistage des métastases est vital, notamment en regard du groupe ganglionnaire inter-aortico-cave (groupe n°16 pour les fans du système lymphatique), la caractérisation de l’envahissement vasculaire et l’importance d’une marge de résection saine >1mm avec l’exploration de la lame rétro-porte ainsi que le dosage du CA 19-9.
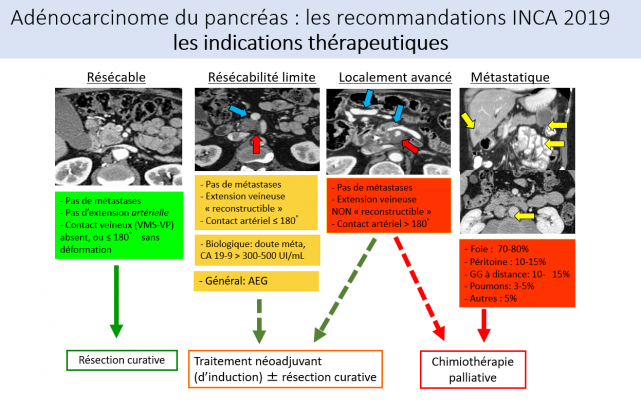
Figure 1. Stadification scannographique du cancer du pancréas.
Finalement, l’ensemble de ces éléments nous permet de classer la maladie en 4 groupes, avec des conséquences thérapeutiques évidentes par la suite et l’importance de la chimiothérapie néoadjuvante (Fig. 1), dans ce cancer qui reste de très mauvais augure.