Rédacteurs : Pr Marc Sapoval, Pr Hélène Kovacsik pour la FRI
Relecteurs : Pr Louis Boyer (Président du G4), Pr Jean Michel Bartoli (président du CERF)
1. Contexte
L’objectif de ces recommandations est de conseiller et de renseigner la communauté de la radiologie au sujet de la conduite sécuritaire en radiologie interventionnelle chez les patients atteints d’une infection présumée ou confirmée de la COVID-19. Il est important de disposer d’une recommandation spécifique pour l’organisation de la RI pendant cette période de crise.
Les recommandations inclues dans ce document sont sujettes à changement, étant donné l’évolution rapide de la pandémie de la COVID-19.
2. Programmation et organisation
Quelle que soit l’organisation locale des circuits de programmation une attention prioritaire doit être portée pour ne pas laisser arriver en salle de RI un patient COVID-19 sans que les équipes médicales et paramédicales ne soit prévenues.
Tous les patients atteints d’une infection présumée ou confirmée de la COVID-19 devraient être clairement identifiés sur les demandes d’imagerie.
3. Indications
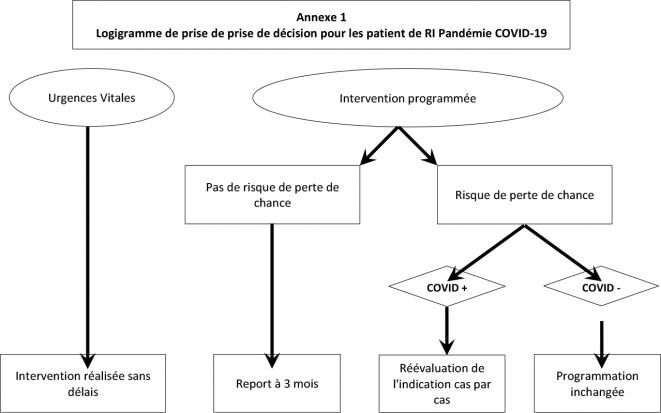
Elles sont résumées sur l'arbre de décision joint (annexe 1) selon les principes suivants :
Toute indication est discutée entre le clinicien référent et le radiologue sénior.
L'urgence vitale doit être prise en charge sans délai quel que soit le statut COVID du patient. Les procédures en vigueur dans l'établissement s'appliquent (transport). En raison de tensions aigues actuelles sur les lits de réanimation, il est particulièrement important de prendre en compte le retour du patient dans son établissement d'origine avant d'accepter une urgence d'un autre établissement. Si un scanner est indiqué pour la prise en charge, il est recommandé d'y associer un scanner thoracique sans injection pour documenter l'existence de signes radiologiques évocateurs de COVID-19 +.
En dehors de l'urgence :
La sélection des indications s'effectue sur la base d'un arbitrage bénéfice/risque pour le patient.
Les éléments de cet arbitrage sont les suivants :
- Pour les interventions qui peuvent être repoussées sans perte de chance, discussion au cas par cas pour une nouvelle date opératoire à la fin de la pandémie.
- Pour les interventions ou il existe une notion de perte de chance possible liée aux délais de prise en charge, elles doivent être maintenues en fonction des décisions de RCP et du contexte individuel du patient. Sont inclus dans ce cas, entre autres, les gestes d'ablation percutanées, les biopsies-drainages, les chimio-embolisations, les angioplasties pour ischémie critique, les gestes contribuant à la prise en charge de la douleur chez les patients non contrôlés par les antalgiques.
- Prise en compte localement, des effectifs et de l’organisation de l'activité de Radiologie Interventionnelle avec la nécessité de conserver une ressource opérationnelle suffisante à moyen terme.
- Pour les accès veineux (PAC, Pic Line et Midline), l'indication est maintenue pour les PAC pour mise en route de chimiothérapie, repoussée pour les ablations en dehors des infections. Pour les Pic line et Midline, l'indication est jugée sur une base individuelle en tenant compte de l'apport de ces dispositifs pour réduire la morbidité des ponctions veineuses répétées et/ou permettre un transfert du patient vers des structures de soins moins saturées.
4. Actes de radiologie interventionnelle considérés « à risque » élevé de transmission du COVID-19
- Chez un patient COVID-19 ou COVID-19 suspect les gestes considérés comme à risque pour le personnel médical et non médical de Radiologie Interventionnelle sont les suivants :
- Gestes endocavitaires sur les voies aérodigestives supérieures (sonde nasogastrique, nasojéjéunale, gastrostomie, gastrojejunostomie dilatation oesophagienne ou trachéale, intubation trachéale.
- Embolisation bronchiques, drain thoracique biopsies du thorax et médiastin.
- Intervention nécessitant en salle de RI une intubation ou une extubation.
- Patients nécessitant une ventilation assistée toute technique CIPAP, BIPAP, high flow nasal oxygénothérapie, oxygénothérapie avec un masque facial.
- Patients porteurs d'une trachéotomie.
- Pose de PAC et Picc-line.
- Interventions combinant endoscopie haute et RI.
- Toute intervention pouvant générer des difficultés respiratoires ou une toux (risque de génération d'aérosols) ou pouvant entraine une réanimation.
- Toute intervention chez un patient ayant des critères de sévérité Covid-19.
- De plus les actes potentiellement pourvoyeurs de difficultés respiratoires ou de toux sévère sont considérés à risque.
5. Organisation des interventions et Préparation patient
- Ré-interrogatoire du patient a la recherche de signes cliniques évocateurs d'un statu COVID-19 + et pose d'un masque chirurgical avant l'entrée en salle de préparation ou en salle d'intervention.
- Si le patient est hospitalisé en réanimation, l'équipe de réanimation doit accompagner le patient.
- Tout patient entrant en salle de RI même si son statut COVID-19 est négatif doit porter un masque chirurgical, faire une friction des mains avec solution hydro-alcoolique, et être réinterrogés sur l’éventualité d’une fièvre ou de toux.
- Les patients amenés par SAMU qui sont non interrogeables sont considérés comme COVID-19 suspect.
6. Circuit patient
- Idéalement, un circuit patient COVID-19 + séparé doit être mis en place qui évite quand cela est possible les zones avec patients en état « critique ».
- Maintenir une distance de sécurité de 1m entre le patient et l’équipe durant le transfert.
- Si possible, l’acte de RI doit être réalisé au lit du patient pour minimiser les transferts, selon l’avis du radiologue interventionnel.
- Identifier une salle avec une ventilation/échange d’air adéquate (idéalement en pression négative).
- Le service clinique doit prévenir la régulation quand celui-ci sort de sa chambre pour se diriger vers le Service de Radiologie ou l’unité/service de Radiologie Interventionnelle.
- S’il y a une salle d’attente couchée, une zone COVID-19 + doit être délimitée et confinée (cloison amovible) mais il faut privilégier +++ l’entrée directe en salle d’intervention.
- Le couloir doit être vide avant l’arrivée du patient, puis avant le départ du patient, pour réduire les contacts avec le mobilier et avec le personnel au maximum.
- Le lit reste dans la salle d’intervention si la configuration le permet (si SAMU : repartent avec leur brancard tout de suite) .
- Dans les centres universitaires, limiter l’exposition des étudiants en accord avec la politique et les recommandations de l’université et du CERF.
7. Salles dédiées aux patients COVID + ou suspect
- Il est recommandé de flécher une salle unique pour les patients COVID-19 + (possible si 2 salles disponibles). Si la demande croit, on peut ouvrir une deuxième salle, ce qui permet de travailler pendant que la salle est en bio nettoyage.
- Pour l’activité de vasculaire, une salle d’angiographie si possible unique (voir plus haut), qui devra être choisie pour sa surface permettant de maintenir le lit du patient à l’intérieur.
- Pour les drainages et ponctions sous échographie, elles doivent être faites, dans la salle d’angiographie dédiée COVID + si elle est multi-modalité.
- Pour les actes nécessitant impérativement un accès au scanner interventionnel, la procédure est la même que pour un scanner diagnostique, mais l’opérateur et un MER doit être habillé avec le protocole COVID-19 (masque FFP2).
- Il est recommandé de préparer un chariot COVID-19 qui contient les sur blouses, charlottes, lingettes de décontamination et fonctionne en plein vide. Les masques FFP2 dont la ressource doit être préservé ne doivent y être que si le chariot est sécurisé.
- Une fut jaune DASRI doit être présent dans chaque salle dédiée patients COVID-19 + pour y jeter les gants, sur-blouses.
- Mettre un Panneau « COVID-19+ » sur la porte de la salle pendant la procédure afin de dissuader les personnes d’y entrer.
- Les armoires mobiles présentes en salle doivent être fermées et aucun matériel ne doit être posé au-dessus.
8. Déroulement de l'intervention
- Seul le personnel absolument nécessaire à la procédure doit entrer dans le poste et n’en sort plus durant toute l’intervention.
- Si patient lourd nécessitant un Aide-Soignant ; celui-ci s’habille et porte un masque FFP 2 pour la mise en place du patient sur la table puis il se déshabille dans la salle et sort pendant toute la durée de l’intervention.
- L’opérateur et un PNM s’habillent avec masque FFP2, charlotte, lunettes de protection, tablier, casaque, gants. Deux PNM en salle quelle que soit la procédure : un « sale » qui porte un masque FFP2 et prend en charge le patient et un « propre » avec masque chirurgical qui gère le matériel à prendre dans les armoires et la console d’acquisition.
- Drap à usage unique sous le patient.
9. Superviseur
- Si possible la journée : prévoir un superviseur pour observer bonnes pratiques, notamment le déshabillage. Celui-ci reste peut aussi aller chercher le matériel en réserve si nécessaire.
10. Cas du patient sous assistance respiratoire
- Il reste sur le respirateur de transport pour ne pas contaminer le respirateur de la salle de RI.
- La gestion des respirateurs est sous la responsabilité de l’équipe d’anesthésie réanimation et selon leurs recommandations. S’il y a obligation d’utiliser le respirateur de la salle de RI, il est toutefois préférable de débrancher tout le circuit à la fin de la procédure pour s’assurer qu’il ne soit pas réutilisé pour un autre patient.
- La journée : appeler la cadre IADE pour faire changer le circuit.
- La nuit : changer de salle si seconde patiente à opérer et prévenir le cadre le lendemain matin pour faire changer le circuit.
11. Fin d'intervention, décontamination des éléments de protection individuels :
- Tout le matériel à usage unique doit être jeté dans un fût DASRI.
- Le personnel retire gants et casaque dans la salle, puis se frictionne les mains au SHA et retire les lunettes, la charlotte puis son masque dans le SAS, avec une friction hydro alcoolique et chaque étape puis une friction hydro alcoolique finale.
- Une fiche de rappel sur les procédures d’habillage et de déshabillage peut être affichée en salle.
- Si salle de contrôle commune à deux salles, interrompre le programme temporairement de l’autre salle.
- Lunettes de protection
- Retirer ses gants sales
- Mettre des gants propres
- Nettoyer les lunettes avec les lingettes avec décontaminant (chariot dédié)
- Décontamination des tabliers
- Procédure habituelle
12. Bio nettoyage de la salle
- Tenue des AS :
- Sur blouse imperméable
- Masque chirurgical
- Gants
- Charlotte
- Procédure de bio nettoyage habituelle en étant vigilant à tout nettoyer.
- Délai de 15 minutes ++++ à respecter pour séchage après nettoyage.
13. Gestion des effectifs médicaux et paramédicaux
Les effectifs en présence en salle doivent être réduits au minimum nécessaire au bon déroulement des interventions, de manière générale un(e) seul(e) radiologue en salle.
Idéalement, on recommande une organisation en équipes séparées, ne se croisant pas.
Les activités ne nécessitant pas de contact direct avec les patients / les collègues doivent être menées à distance / en télétravail (avis, consultation programmation, etc.
Références :
Centers for Disease Control and Prevention. 2019 Novel coronavirus, Wuhan, China. Information for Healthcare Professionals. Centers for Disease Control and Prevention, 2020. at https://www.cdc.gov/coronavirus/2019-nCoV/hcp/index.html
World Health Organization. Novel Coronavirus (2019-nCoV) technical guidance, 2020. At https://www.who.int/emergencies/diseases/novel-coronavirus-2019/technica...
The Canadian Association for Interventional Radiology (CAIR) and Canadian Association of Radiologists (CAR) Guidelines for Interventional Radiology Procedures for the Patients with Suspected or Confirmed COVID-19. 2020. at https://car.ca
Latest: COVID-19 Toolkit for Interventional Radiologists. Society of interventional Radiology, 2020. at https://www.sirweb.org/practice-resources/quality-improvement2/#PPE
Rational use of personal protective equipment for coronavirus disease 2019 (COVID-19) World Health Organization, 2020. at https://apps.who.int/iris/bitstream/handle/10665/331215/WHO-2019-nCov-IP...
Lau TN, Teo N, Tay KH, et al. Is your interventional radiology service ready for SARS?: The Singapore experience. Cardiovasc Intervent Radiol 2003;26:421-7. at https://www.ncbi.nlm.nih.gov/pubmed/14753298